TROMBÓZA MOZKOVÝCH ŽIL A SPLAVŮ
Etiologie, etiopatogeneze, klinický obraz
Poslední aktualizace 28.02.2024, vloženo 11.10.2019
Obsah
Úvod
- trombóza mozkových žil (CVST) znamená přítomnost trombu v žilních splavech a/nebo mozkových žilách, které odvádějí krev z mozku
- představuje přibližně 1-3 % všech cévních mozkových příhod a ženy jsou postiženy v ~ 70 % případů
- včas poznaná a adekvátně léčená trombóza má dobrou prognózu
- diagnostika časných stadií je obtížná především pro velmi variabilní a nespecifický klinický obraz
- trombóza vede k intrakraniální hypertenzi a ev. k žilnímu infarktu (s hemoragií nebo bez ní)
- nerozpoznaná žilní trombóza byla dříve častou příčinou nesprávně diagnostikovaného „pseudotumor cerebri“
Nejčastějším místem symptomatické trombózy je:
- sinus transversus a sigmoideus
- sinus sagittalis superior
- hluboký žilní systém
- sinus rectus
- sinus cavernosus
Obsah dostupný pouze pro přihlášené předplatitele.
Etiologie
- geneticky vázaný hyperkoagulační stav ~ 22%
- častá je kombinace více faktorů
- v ~ 10-15% případů není zjištěn žádný rizikový faktor
- předchozí aplikace vakcíny proti COVID 19
- ChAdOx1 nCov-19 (Oxford–AstraZeneca)
- Ad26.COV2.S (Janssen/Johnson & Johnson)
- rozvoj CVST typicky mezi 5-24 dnem
- nutno odlišit CVST splňující kritéria pro TTS (Thrombosis with thrombocytopenia syndrome) a CVST bez tromocytopenie
- CVST bez tromocytopenie – standardní průběh jako u jiných etiologií
- CVST splňující kritéria pro TTS (trombóza + trombocytopenie bez předchozí aplikace heparinu) [Kammen, 2021]
- vysoké D-dimery
- častá pozitivita protilátek proti PF4 (ale ne 100%)
- sklon k těžkému průběhu – koma při herniaci, 50% mortalita, velká IC krvácení
- konkomitantní trombembolismus (např. hepatální žíly)
Etiopatogeneze
- trombóza žil znemožní žilní drenáž ze spádové oblasti → zvyšuje se nitrožilní a nitrokapilární tlak
- důsledky:
- porucha perfúze → cytotoxický edém a rozvoj venózního infarktu
- ruptura vén a kapilár → parenchymový hematom
- porucha HEB → vasogenní edém
-
porucha absorbce CSF
nitrolební hypertenze
- při chyběni ložiskových příznaků a klinicky dominujícím syndromu nitrolební hypertenze včetně městnavých papil lze dg pseudotumor cerebri (benigní intrakraniální hypertenze) stanovit až po pečlivém vyloučení žilní trombózy
Klinický obraz
- v anamnéze pátrat po provokujících stavech (trvalých či přechodných) uvedených v tabulce výše
- klinické obtíže jsou důsledkem nitrolební hypertenze a ev. parenchymové léze (žilní infakrt s hemoragickou složkou či bez ní)
- nejčastější je bolest hlavy (80-90%) + ev. nauzea a zvracení
- izolovaný syndrom intrakraniální hypertenze bývá v 20-40% případů
- typicky se akcentuje břišním lisem resp. Valsalvovým manévrem, kašlem, kýcháním, předklonem
- nebyl zjištěn vztah mezi lokalizací bolestí a místem trombózy
- bolest může napodobovat tenzní nebo migrenózní bolesti hlavy
- edém papil
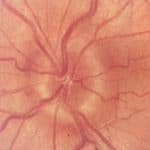
- u 50-60% intrakraniálních trombóz, nejčastěji při trombóze sagitálního a hlavně kavernózního sinu (SC)
- při delším trvání hrozí trvalá ztráta vizu!
- u 50-60% intrakraniálních trombóz, nejčastěji při trombóze sagitálního a hlavně kavernózního sinu (SC)
- ložiskový nález bývá přítomen u ~i 50% pacientů (v pokročilejších stadiích při rozvoji ischemií či hemoragií) – náhlé zhoršení ložiskové symptomatologie může být důsledkem zakrvácení do ischemie
- kvalitativní a/nebo kvantitativní poruchy vědomí
- rychlá progrese poruchy vědomí značí buď dekompenzaci nitrolební hypertenze nebo trombotizaci hlubokého žilního systému
- poruchy vědomí v iniciálních stádiích bývají důsledkem postižení hlubokého žilního systému (bithalamické postižení)
- vždy vyloučit nonkonvulzivní status
- rychlá progrese poruchy vědomí značí buď dekompenzaci nitrolební hypertenze nebo trombotizaci hlubokého žilního systému
- poruchy zorného pole (typicky při postižení Labbeho žíly)
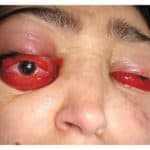
- epileptické záchvaty (asi 40%, často s Toddovou hemiparesou) → symptomatické epileptické záchvaty viz zde
- spíše vzácně se trombóza splavů iniciálně manifestuje jako subarachnoidální krvácení
![SAK na podkladě trombózy SSS a ST vlevo [Oppenheim, 2005]](https://www.manual-cmp.cz/wp-content/uploads/2019/10/trombosa-SSS-a-ST-SAK-01-1-150x150.jpg) [Sharma, 2010] [Oppenheim, 2005]
[Sharma, 2010] [Oppenheim, 2005]
- ruptura dilatované přívodné žíly v důsledku retrográdní nitrožilní hypertenze
- sekundární ruptura infarzovaného venózního infarktu do SA prostoru
- obstrukční hydrocefalus (vzácně)
- obvykle způsoben intraventrikulárním rozšířením talamického hematomu způsobeného trombózou vnitřních žil
Obsah dostupný pouze pro přihlášené předplatitele.
Prognóza
-
dobrá, pokud je trombóza včas diagnostikována a léčena
-
nejvýznamnější faktory ovlivňující prognózu:
-
rozsah trombózy, typ postiženého splavu
- příčina
-
včasná a správná terapie
- přítomnost komplikujících faktorů, jako je hemoragická transformace nebo zvýšený intrakraniální hypertenze
-
-
-
plná úprava u 79% pacientů, mRS 2: 7.5%, těžký rezid. deficit (mRS 3-5) : 5%
-
mortalita 8.3%
-
epilepsie ~ 10% pacientů
-
riziko rekurence 2.2%
-
-
mortalita v akutní fázi dle různých studií 0.4-13%
-
riziko zhoršení v prvním týdnu od přijetí ~ 23%
-
rekanalizace: 84%/3 měsíce, 85%/12 měsíců
-
nepříznivé prognostické faktory viz tabulka a dále CVT risk score
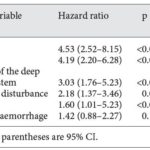
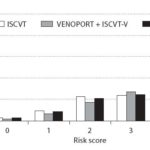
| Nepříznivé prognostické faktory | |||
|
Demografické údaje
|
Klinický obraz
|
Zobrazovací metody
|
Rizikové faktory
|
|
mužské pohlaví
věk > 37 let
|
iniciální koma
těžký neurologický deficit
encefalopatie
záchvaty
|
intracerebrální hematom
trombóza sinus rectus a hlubokých žil
venózní infarkt
|
malignita
neuroinfekt
koagulopatie
sepse
systémové onemocnění
|
